Oignon (hallux valgus)/oignon de tailleur
Un oignon est une bosse osseuse qui se développe à l'intérieur du pied au niveau de l'articulation du gros orteil. Il peut faire en sorte que votre gros orteil dévie vers le deuxième orteil. La zone de l'oignon peut être rouge et enflée, et il peut être douloureux de mettre des chaussures et de marcher. Un durillon peut se développer sur la plante du pied. Des cors (des couches épaisses de peau durcie qui se développent lorsque votre peau tente de se protéger contre le frottement et la pression) peuvent se développer sur l'oignon ou sur les orteils voisins. Les oignons sont plus susceptibles de se produire chez les femmes.
Causes
- Hérédité
- Chaussures étroites qui serrent les orteils
- Arthrite
- Mauvaise mécanique du pied (la façon dont votre pied bouge en marchant)
Un oignon de tailleur est une bosse douloureuse à l'extérieur du pied, près du petit orteil. Il peut aussi développer un cor.
Diagnostic
Il est diagnostiqué par votre médecin de famille sur la base de vos antécédents, de vos symptômes et d’un bref examen physique de votre pied.
Traitement
La plupart des patients n'ont pas besoin de chirurgie. Si votre oignon n'est pas douloureux, vous n'avez pas besoin de chirurgie. La chirurgie n'est PAS pratiquée uniquement pour des raisons esthétiques.
Traitements conservateurs
- Chaussures solides et amples (bout large) qui n'exercent pas de pression sur l'oignon
- Les chaussures qui se ferment à l'aide de lacets ou de boucles donnent aux pieds plus de soutien que les chaussures ouvertes à l’arrière
- Orthèses en vente libre ou sur mesure, selon le besoin
- Les séparateurs d’orteils ou les coussinets d'oignon sont également très utiles
- AINS (Advil/ibuprofène) ou traitement de la douleur (Tylenol/acétaminophène)
Traitement chirurgical
Le traitement chirurgical a pour but de soulager la douleur. Il existe plusieurs procédures chirurgicales pour traiter les oignons. Chacune d’entre elles comprend le réalignement des os et des tissus mous. Le chirurgien discuterait des détails et des risques de la procédure recommandée.
Même si vous rentrez chez vous le jour même de la chirurgie, le rétablissement peut être long et pénible. Cela peut prendre de six mois à un an pour s’en remettre complètement.
S’il s’avère difficile de récupérer vos fonctions après une chirurgie, vous pouvez consulter un physiothérapeute qui pourra vous aider à retrouver vos mouvements des orteils et des pieds, augmenter la force de votre pied, de votre cheville et de vos jambes grâce à l'exercice et reprendre un rythme normal.
Névrome de Morton
Le névrome de Morton est l’inflammation douloureuse d’un nerf situé à l’avant du pied provoquée par l’épaississement du tissu qui l’entoure. Il se produit généralement entre le 3e et le 4e orteil. On le compare souvent à la sensation de marcher sur une bille. Les femmes risquent quatre fois plus de souffrir du névrome de Morton que les hommes.
Causes
-
Chaussures serrées (comme des talons hauts ou des bottes de cowboy)
- Blessure antérieure au pied qui en modifie la mécanique
- Faiblesse des muscles de la voûte plantaire menant à son affaissement
- Hérédité
Symptômes
-
Douleur et engourdissement dans la plante du pied - en particulier entre le 3e et le 4e orteil
- Pire lorsque vous marchez dans des chaussures serrées
- Engourdissements et picotements à l’avant du pied
- Mieux après avoir enlevé les chaussures
Diagnostic
Il est diagnostiqué par votre médecin de famille sur la base de vos antécédents, de vos symptômes et d’un bref examen physique de votre pied.
Traitement
Le
traitement conservateur comprend :
-
Chaussures amples avec une semelle intérieure cousinée et talon bas
- Coussinet métatarsien dans les chaussures – pour aider à soulever et séparer les os à l’avant du pied et réduire la pression dans la zone sensible.
- Alternance de froid et de chaleur (deux minutes chacun pour un total de 16 à 20 minutes)
- AINS (Advil/ibuprofène) ou traitement de la douleur (Tylenol/acétaminophène)
- Des orthèses sur mesure (garnitures intérieures de chaussures sur mesure) pourraient être envisagées
- Injections de cortisone
- Si votre médecin de famille n’administre pas de cortisone, il pourrait vous envoyer chez un spécialiste en médecine sportive
- Physiothérapie
- Vous pouvez choisir de consulter un physiothérapeute qui travaillera avec vous pour atténuer l'enflure et la douleur, ainsi que pour aider à rétablir des mouvements normaux des orteils et des pieds, ainsi que la longueur, la fonction et la force des muscles.
Ces mesures réduisent normalement la douleur chez 80 % des patients.
Traitement chirurgical
Certaines personnes ont besoin d’une intervention chirurgicale. L’excision du névrome de Morton se fait par une petite incision sur le dessus du pied. Après la chirurgie, la plupart des patients se rétablissent en six à huit semaines.
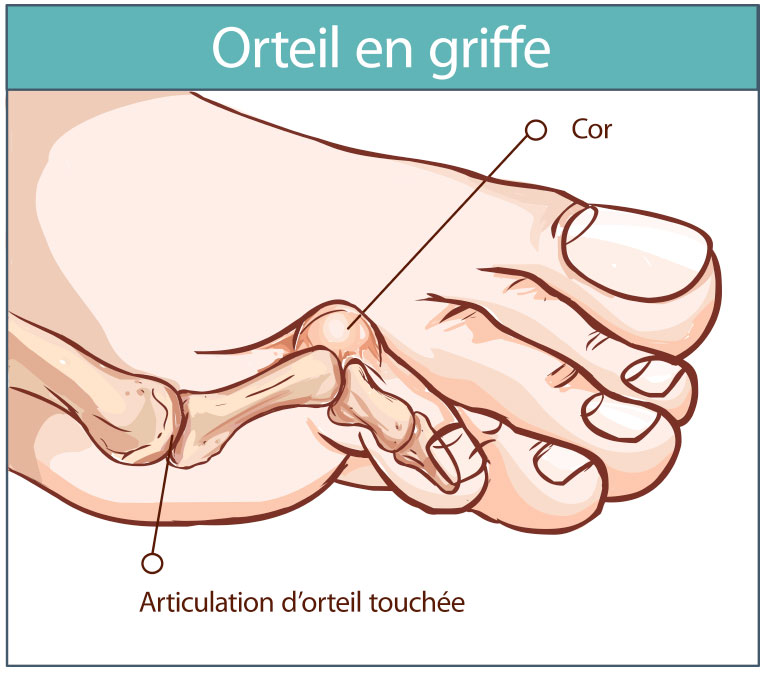 Un orteil en marteau est une déformation du 2e, 3e, 4e ou 5e orteil qui se plie au niveau de l'articulation du milieu pour lui donner l'apparence d'un marteau ou d’une griffe. Cela fait pencher l'orteil vers le bas au lieu de le diriger vers l'avant. Cela peut poser problème car cette position anormale de l'orteil exercera une pression sur l'orteil lors du port de chaussures.
Un orteil en marteau est une déformation du 2e, 3e, 4e ou 5e orteil qui se plie au niveau de l'articulation du milieu pour lui donner l'apparence d'un marteau ou d’une griffe. Cela fait pencher l'orteil vers le bas au lieu de le diriger vers l'avant. Cela peut poser problème car cette position anormale de l'orteil exercera une pression sur l'orteil lors du port de chaussures.
Généralement, il est causé par un déséquilibre musculaire du pied. Les muscles profonds (intrinsèques) des orteils à l’avant-piedsont plus faibles que les muscles superficiels (extrinsèques). Il est courant avec un oignon sur le gros orteil. Au fil du temps, il peut se figer dans cette position. Un cor ou un durillon (peau épaissie) peut apparaître au sommet de la courbure de l'orteil. Cela peut être douloureux.
Causes
-
Déséquilibre musculaire des orteils ou du pied
- Chaussures mal ajustées
- Mauvaise mécanique des pieds
- Polyarthrite rhumatoïde
- Période prolongée d’immobilité et de mise en charge (alitement prolongé)
- Perte de sensation dans les orteils (neuropathie diabétique)
- Blessure antérieure à l'orteil
- Voûte plantaire élevée
Symptômes
-
Douleur dans l'orteil lorsque vous portez des chaussures
- Cors et durillons (épaisses couches de peau qui se développent lorsque votre peau tente de se protéger contre le frottement et la pression) sur et entre les orteils ou sur la plante du pied.
- Inflammation et rougeur de l'orteil
- Raidissement de l'orteil
DiagnosTIC
Il est diagnostiqué par votre médecin de famille sur la base de vos antécédents, de vos symptômes et d’un bref examen physique de votre pied.
Traitement
Traitement conservateurLes orteils marteau progressent lentement et pourraient bien réagir au traitement conservateur au début. Cependant, ils nécessitent une ou plusieurs approches de traitement pour les empêcher de s’aggraver progressivement. Parfois, ils progressent rapidement et finissent par devenir tout simplement figés.
Le traitement conservateur comprend :
- Chaussures amples avec bout large et talon bas (<2 po)
- Sangles ou attelles - pour réaligner l'orteil
- Exercices de physiothérapie pour étirer et renforcer les muscles
- Un coussinet métatarsien ou coussinets d'orteils ou coussins pour cors non-médicamentés - pour aider à protéger l'orteil et à le rendre plus confortable
- Des orthèses (garnitures intérieures de chaussures sur mesure) peuvent être recommandées
Il est nécessaire de faire des exercices pour les orteils pour étirer et renforcer les muscles du pied et des orteils. Vous pouvez demander l'aide d'un physiothérapeute pour vous guider et vous montrer comment exercer ces muscles. Il peut également être nécessaire d'étirer ou de renforcer vos muscles dans des zones qui peuvent sembler ne pas être en relation avec votre pied, telles que la hanche, le genou ou le tronc. Ces exercices sont importants pour maintenir un bon alignement et une biomécanique stable entre votre jambe, votre pied et vos orteils.
Traitement chirurgicalDans certains cas, lorsque l'orteil devient rigide et douloureux ou que des plaies se développent, la chirurgie devient nécessaire. Le type de chirurgie et le temps de rétablissement dépendront de votre cas.
Fasciite plantaire
L'aponévrose plantaire est une structure fibreuse sous la peau située au bas du pied. Elle relie le talon à l'avant de votre pied et en soutient la voûte plantaire. Le fascia peut devenir enflammé et douloureux. Avec un retard de guérison ou une blessure supplémentaire, une accumulation de calcium peut se former sur l'os du talon. Ceci est connu sous le nom d’épine calcanéenne ou épine de Lenoir. L’aponévrose plantaire peut prendre beaucoup de temps à guérir (> 18 mois).
Causes
Parfois, la cause ne peut pas être identifiée car elle apparaît souvent progressivement sans raison apparente.
Voici certaines des causes possibles :
- Muscles du mollet tendus
- Voûte très haute ou basse
- Obésité
- Activité nouvelle ou accrue ou activité à impact répétitif
- Debout sur des surfaces dures
- Mauvaises chaussures
- Faiblesse des muscles du pied ou de la voûte plantaire
- Mauvaise biomécanique du pied
- Arthrite
- Mauvaise circulation
Diagnostic
Votre médecin de famille la diagnostique sur la base de vos antécédents, de vos symptômes et d’un bref examen physique de votre pied.
Les radiographies ne sont pas nécessaires pour confirmer le diagnostic, mais elles peuvent s'avérer nécessaires pour exclure d’autres affections en l’absence de résultats positifs à l'essai d'un traitement conservateur.
Symptômes
- Douleur au talon
- Pire après l'activité
- Douleur le matin avec les premiers pas
- S'améliore avec l'activité après une période d’échauffement
- Douleur qui devient constante
- Douleur au repos
Traitement
Traitement conservateur
Plus de 90 % des patients constatent une amélioration avec le traitement conservateur, mais la résolution de l’affection peut prendre de 6 à 18 mois.
Le traitement conservateur comprend :
- Repos et/ou modification des activités
- Contrastes de froid et de chaleur (alternant deux minutes de froid, deux minutes de chaleur, pour un total de 12 à 16 minutes)
- Massages
- AINS (Advil/ibuprofène) et/ou le soulagement de la douleur (Tylenol/acétaminophène)
- Orthèses en vente libre ou prescrites sur mesure (garnitures intérieures de chaussure)
- Chaussures de soutien comprenant un léger soulèvement du talon
- Physiothérapie
Vous pouvez consulter un physiothérapeute qui vous aidera à appliquer des techniques visant à diminuer la douleur, ainsi que pour superviser la progression d'exercices conçus pour améliorer votre affection. La physiothérapie peut comprendre une thérapie manuelle (techniques visant à améliorer la mobilité articulaire du pied et de la cheville), un massage, des étirements doux (tout en gardant à l'esprit que le fait de trop étirer peut perpétuer l’affection), des exercices de renforcement musculaire pour votre pied (éventuellement pour votre mollet et votre jambe aussi), et éventuellement du taping de pied. Le physiothérapeute peut également examiner vos chaussures, votre démarche ou votre technique de course. Un traitement de physiothérapie prend généralement entre 6 et 12 semaines.
Un traitement par ondes de choc pourrait être indiqué si le traitement conservateur n’avait pas donné de résultats positifs. L'objectif de la thérapie par ondes de choc est d'initier un nouveau processus de guérison si le premier semble avoir été incomplet et que l'état devient chronique.
Traitement chirurgicalLa chirurgie est rarement envisagée et dépend de la présentation du patient.
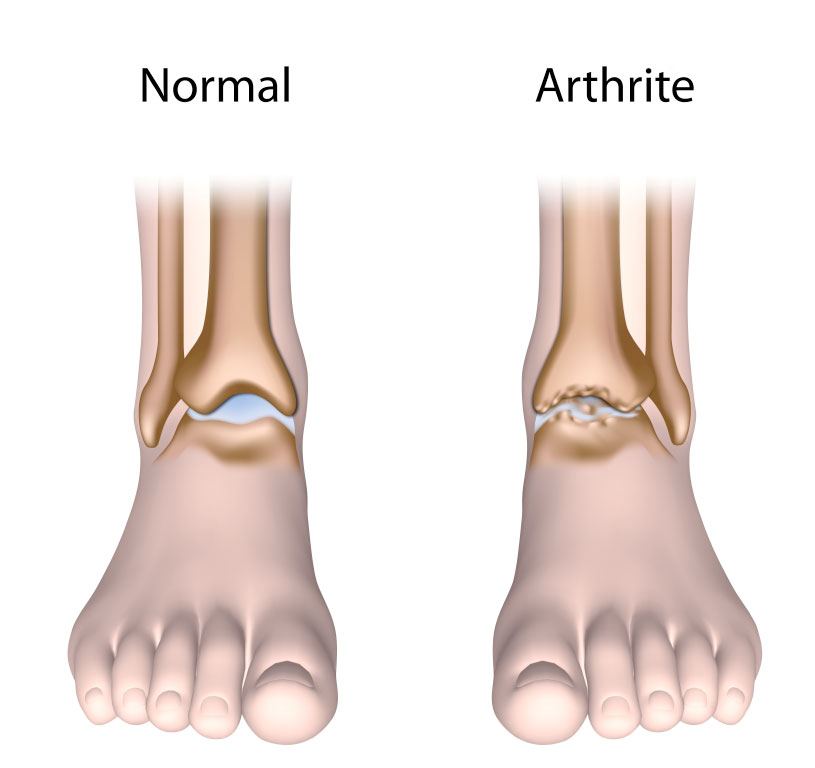 Il existe plus de 100 types d'arthrite pouvant affecter le pied et la cheville.
Il existe plus de 100 types d'arthrite pouvant affecter le pied et la cheville.
Voici les trois types les plus courants :
- L'arthrose : Il s'agit d'un type d'arthrite dégénérative ou « d’usure ». Le cartilage est une couche protectrice située entre les os. Au fil du temps et de l'activité, le cartilage s'use, jusqu'à ce qu'il n'y ait plus de protection et que les os frottent les uns contre les autres. Des épines osseuses (ostéophytes) peuvent être causées par ces frottements. Cela provoque une douleur et une raideur qui ont tendance à augmenter avec le temps. Les facteurs de risque pour l'arthrose comprennent l'âge, l'obésité et les antécédents familiaux.
- La polyarthrite rhumatoïde : Il s'agit d'une maladie chronique qui commence souvent au pied et à la cheville des deux côtés du corps. C'est une maladie auto-immune, ce qui signifie que le système immunitaire s'attaque lui-même, entraînant enflure et douleur aux articulations. Finalement, les articulations sont modifiées de façon permanente.
- L’arthrite post-traumatique : Elle peut se développer après une blessure au pied ou à la cheville. Elle ressemble à l'arthrose, car il s'agit d'un type d'arthrite « d’usure ». Elle a tendance à se développer des années après une blessure.
Symptômes
Les symptômes varient en fonction de la région du pied touchée.
Les symptômes comprennent généralement :
- Douleur au repos
- Douleur avec la marche/mise en charge
- Douleur qui augmente après une activité
- Sensibilité au toucher à la région affectée
- Enflure des articulations
- Chaleur et rougeur
- Douleur et enflure lorsque vous vous levez le matin après une longue période assis ou étendu.
Diagnostic
Votre médecin de famille le diagnostique sur la base de vos antécédents, de vos symptômes et d’un bref examen physique de du pied et de la cheville.
Les radiographies confirmeront le diagnostic.
Traitement
Traitement conservateurLa prise en charge conservatrice est toujours la première ligne de traitement.
Cela comprend :
- Modification des activités
- Exercices minimisant le stress sur les articulations (natation, vélo)
- AINS (Advil/ibuprofène) et/ou traitement de la douleur (Tylenol/acétaminophène)
- Perte de poids
- Chaussures de soutien confortables
- Aide à la marche (canne, marchette, bâtons de marche)
- La canne est tenue dans la main opposée du pied douloureux
- Orthèses (semelles personnalisées) ou garnitures intérieures de chaussures
- Physiothérapie
- Injections de cortisone
- Si votre médecin de famille n’administre pas d'injections de cortisone, il peut vous envoyer chez un spécialiste en médecine sportive.
Un physiothérapeute peut aider à gérer la douleur et vous enseigner des activités et des exercices favorisant la mobilité, l’amélioration de la force et de la fonction, ainsi que la forme physique générale.
Traitement chirurgicalLa prise en charge chirurgicale dépendra de l'articulation touchée et de la gravité de l'arthrite, mais peut inclure :
- Nettoyage de l'articulation arthritique
- Fusion de l'articulation pour éliminer les mouvements douloureux
- Remplacement de l’articulation
Après la chirurgie, le patient peut avoir besoin de porter un plâtre, un appareil orthopédique ou des chaussures spéciales pendant un certain temps. Le rétablissement dépendra de la procédure et de l’état de santé du patient.
Tendinite/déchirure du tendon d’Achille
Le tendon d'Achille est le plus gros tendon du corps. Il relie les muscles du mollet au talon et est mis à contribution dans presque tous les mouvements du pied. La tendinite du tendon d'Achille se produit lorsque ce tendon est blessé et enflammé par la surutilisation, le stress répétitif ou la dégénérescence. Les fibres du tendon peuvent se calcifier à son point d'attache sur l'os du talon et devenir durs au fil du temps avec une tendinite chronique. Des épines osseuses (croissance osseuse supplémentaire) peuvent également se développer dans le tendon.
Rupture/déchirure du tendon d’Achille
Si vous avez ressenti une douleur soudaine à l'arrière de la jambe ou entendu un « pop » à l'arrière de votre mollet ou de votre talon, vous avez peut-être rompu (déchiré) le tendon d'Achille. Cela peut arriver en l’absence complète de symptômes antérieurs. La rupture du tendon d'Achille est le plus souvent une blessure sportive traumatique qui survient plus chez les hommes d'âge moyen que chez les femmes. Lorsque cela se produit, vous pouvez généralement toujours marcher et déplacer votre cheville de haut en bas, mais vous ne pouvez pas vous mettre sur les orteils de la jambe blessée. Allez à l'urgence ou consultez votre médecin immédiatement si vous croyez avoir déchiré votre tendon d'Achille.
Causes
La
tendinite du tendon d’Achille est souvent causée par :
- Augmentation du niveau d'activité
- Microtraumatismes répétés
- Entraînement insuffisant dans un sport
- Mauvaises chaussures
- Tension dans les muscles du mollet
- Problèmes de forme, structure ou fonction du pied
- Faiblesse des muscles du pied, du mollet ou de la jambe
- Croissance osseuse supplémentaire où le tendon s’attache à l’os du talon.
En règle générale, la tendinite survient lorsque le niveau d’activité est supérieur à la normale ou à ce que le muscle peut endurer. Les fibres du tendon (la partie du muscle qui l'ancre dans l'os) s'enflamment et peuvent se dégrader. On pense également que la tendinite provient d'un échec du processus de guérison.
Symptômes
- Apparition progressive de douleur, de sensation de brûlure et de raideur au talon
- Pire le matin ou après des périodes de repos
- Pire avec l'exercice et le lendemain de l'exercice
- Enflure à l’insertion du tendon au talon
- Chaud et tendre au toucher au-dessus de l'os du talon
Diagnostic
Votre médecin de famille diagnostique la tendinite du tendon d'Achille en fonction de vos antécédents, de vos symptômes et d'un examen physique du bas de la jambe et du pied.
Si vos symptômes sont chroniques (durant plus de six mois), une radiographie peut être réalisée pour déterminer si vous avez une calcification au talon ou au tendon.
Traitement
Traitement conservateurLe rétablissement à l’aide d’un traitement conservateur de la tendinite du tendon d’Achille peut prendre de trois à six mois ou plus. Quatre-vingt-dix pour cent des patients iront mieux avec un traitement conservateur.
Le traitement comprend :
- Modification des activités – diminution des activités à impact élevé telles que la course à pied et concentration sur les activités à impact réduit telles que le vélo, la natation, l’exerciseur elliptique
- Application de glace (applications au besoin de 10 à 20 minutes) ou contrastes de froid et de chaleur (alternance de deux minutes de froid et de deux minutes de chaleur, pour un total de 12 à 16 minutes)
- AINS par voie orale (Advil/ibuprofène) ou topiques (Emulgel) ou analgésiques (Tylenol/acétaminophène) – Toutefois, des recherches récentes indiquent que les AINS pourraient éventuellement ralentir le processus de guérison. Vous pouvez en discuter avec votre médecin de famille.
- Étirement en douceur – un étirement excessif peut prolonger le problème
- Physiothérapie
- Talonnettes
- Chaussures de soutien
- Orthèses (garnitures de chaussures sur mesure) prescrites ou en vente libre
Un physiothérapeute peut vous aider à gérer vos symptômes de douleur et vous proposer des exercices de chargement progressif pour aider le tendon à guérir. Il proposera éventuellement aussi des exercices pour étirer et renforcer les autres muscles de vos jambes et de votre tronc et abordera votre motricité et votre démarche ou façon de courir.
Les injections de cortisone sont controversées et généralement déconseillées, car elles sont reconnues pour avoir endommagé ou rompu le tendon.
La thérapie par ondes de choc peut être recommandée pour un tendon dont la guérison est lente, car cette technique de traitement relance le processus de guérison.
Traitement chirurgicalLe traitement chirurgical n'est généralement envisagé que si le traitement conservateur s'est avéré inefficace pendant au moins six mois.
Cela implique de couper le tissu cicatriciel et les dépôts de calcium et, dans certains cas, d’ajouter un tendon provenant d’ailleurs dans le corps au talon pour aider à guérir le tendon d'Achille.
Après la chirurgie, le patient porte généralement un plâtre, une bottine ou un appareil orthopédique pendant un certain temps; puis il doit faire de la physiothérapie. Le retour à l’activité doit être discuté avec le chirurgien. Une thérapie comprenant des exercices progressifs est nécessaire pour retrouver sa force et sa fonction. Le rétablissement peut prendre de un à deux ans.
Entorse de la cheville/instabilité ligamentaire/fracture

L'entorse à la cheville est une blessure très courante. Le type le plus répandu est l’entorse latérale de la cheville (ELC). Elle est souvent causée par une chute avec la cheville pointée vers le bas et tordue vers l’intérieur, blessant les ligaments situés à l’extérieur de la cheville. Si vous vous êtes déjà fait une entorse à la cheville, il est courant que cela se reproduise.
Symptômes
Selon la gravité de l'entorse, les symptômes sont généralement les suivants :
- Douleur
- Enflure et ecchymose
- Difficulté à mettre du poids sur le pied
- Douleur à la marche sur le pied affecté
Si l'entorse de la cheville est grave et que les ligaments se déchirent, il est possible que la blessure entraîne une instabilité chronique de l'articulation de la cheville.
Les symptômes de l’instabilité chronique de la cheville comprennent :
- Douleur et enflure persistantes
- Entorses récurrentes
- Sensation que la cheville « cède »
- Diminution de la capacité de reprendre les activités et les tâches quotidiennes pendant au moins 12 mois après la blessure initiale.
Diagnostic
Votre médecin de famille diagnostique une entorse de la cheville en fonction de vos antécédents, de vos symptômes et d'un examen physique de votre pied et de votre cheville.
Les entorses des chevilles sont classées de 1 à 3, en fonction de la gravité de la déchirure du ligament.
Même si vous avez mal à la cheville, cela ne veut pas dire que vous avez besoin d’une radiographie. Votre médecin choisira de faire une radiographie de la cheville uniquement si la possibilité d’une fracture doit être exclue.
Traitement
Le traitement conservateur d’une entorse à la cheville comprend :
- Application de glace
- Élévation – pour aider à réduire l’enflure
- Utilisation de béquilles – au début, pour aider à réduire le poids sur la cheville blessée
- Soutien de la cheville ou bandage tenseur – pendant une courte période
- Exercice
- Analgésiques (Tylenol/acétaminophène) ou AINS topique (p. ex., Voltaren Emulgel)
- Physiothérapie
L'introduction précoce d'exercices et d'activités est encouragée pour accélérer le rétablissement.
La physiothérapie peut fournir de l’éducation, un programme supervisé d'exercice visant à réduire l'enflure et augmenter vos mouvements, votre force, votre stabilité et votre équilibre. Le rétablissement peut prendre de 6 à 12 semaines ou plus.
- Le traitement de l'instabilité chronique de la cheville comprend :
Porter un support de cheville pour l'activité physique et suivre un régime d'exercices complet et progressif pour améliorer votre force, votre motricité et votre équilibre, afin d'éviter des entorses récurrentes et de vous ramener à vos niveaux d'activité précédents. Un physiothérapeute peut vous aider. La rééducation peut prendre de 3 à 6 mois.
Fracture de la cheville
Il est important de vous rendre à la salle d’urgence de l'hôpital ou du centre de soins d'urgence le plus proche si vous présentez :
- Douleur intense à la cheville
- Incapacité de rester debout ou de marcher sur votre cheville blessée
- Cheville qui semble déplacée
Si elle est fracturée, vous serez placé dans un Aircast (attelle pneumatique) ou un plâtre, ou vous aurez peut-être besoin d'une intervention chirurgicale pour réparer les os brisés, possiblement en installant des plaques et/ou des vis.
Vous devrez probablement marcher avec des béquilles pendant environ six semaines. Cette période d'immobilisation devra éventuellement être suivie d'une rééducation afin de retrouver la mobilité dans la cheville (mobilisation et étirement), ainsi que votre force, votre équilibre et votre rythme de marche appropriés, avant de reprendre votre activité normale (escaliers, sports, loisirs).
Pied diabétique/de Charcot
Le diabète est le résultat de l’incapacité de l’organisme à gérer une glycémie élevée et touche de nombreuses personnes. Les complications du diabète peuvent inclure une mauvaise circulation sanguine et des lésions nerveuses, toutes deux pouvant affecter les pieds. La prévention de ces problèmes est la clé du traitement du diabète. Comme les lésions nerveuses entraînent une perte de sensation, le pied doit être soumis à une inspection visuelle quotidienne pour détecter toute nouvelle ampoule ou petite plaie. Celles-ci peuvent progresser assez rapidement et être infectées. Si vous remarquez des changements, consultez immédiatement votre médecin de famille pour obtenir un traitement.
Cause
Une mauvaise circulation peut affaiblir les os et ils peuvent se désagréger ou se briser. Le patient diabétique avancé qui souffre de neuropathie diabétique périphérique (altération ou perte de sensation dans les pieds) continuera de marcher sur le pied car il ne ressent pas la douleur provoquée par une fracture. Cela peut entraîner davantage de fractures et les bouts des os cassés peuvent endommager et perforer la peau, entraînant le développement d'ulcères. Le processus de lésion osseuse peut entraîner la déformation du pied – une affection appelée pied de Charcot.
Symptômes
Il arrive qu’une personne avec un pied de Charcot ne ressente pas de douleur, mais elle aura probablement une rougeur et une enflure du pied, ainsi qu’une difformité.
DiagnosTIC
Votre médecin de famille peut commander une radiographie, une IRM ou une scintigraphie du pied.
Traitement
Traitement conservateurLe but de tout traitement est de soigner les os cassés et de soutenir les déformations du pied afin d’éviter des dommages supplémentaires. Vous pourriez être traité avec un plâtre ou une bottine pendant environ trois mois afin de tenter de soigner les os. Dans ce cas, vous serez limité dans le poids que vous pourrez mettre sur votre pied. Il est donc nécessaire d'utiliser des béquilles, une marchette ou un fauteuil roulant. Une fois que l’enflure a diminué et que les os sont fusionnés, vous aurez probablement besoin d'une chaussure spéciale.
Traitement chirurgicalLe traitement chirurgical peut impliquer de limer l’excès d’os, de réparer les fractures avec du matériel (plaques et vis), ou de reconstruire et/ou fusionner les articulations de votre pied. Habituellement, les patients auront un plâtre et feront l’objet de restrictions quant au poids qu’ils peuvent mettre sur le pied pendant environ trois mois.